
Las infecciones de tejidos blandos son una de las principales razones de consulta por enfermedades infecciosas. Conoce cómo diagnosticarlo aquí.
La piel es un órgano que actúa principalmente como barrera ante agentes externos. Esta barrera está conformada por 3 capas: epidermis, dermis y tejido celular subcutáneo (TCS).1 Así pues, las infecciones de piel afectan directamente estas 3 capas, mientras que las infecciones en tejidos blandos afectan a la fascia o al músculo.1
En los últimos años se ha demostrado un aumento de infecciones de piel y tejidos blandos principalmente en la población infantil, infecciones producidas por bacterias como S. aureus meticilin-resistente adquiridas en la comunidad (SAMR-C). La prevención de este tipo de infecciones se trata con medidas de higiene y aislamiento.1
Diagnóstico de las infecciones de piel y partes blandas
En su gran mayoría, las infecciones cutáneas presentan características patognómicas por lo que el diagnóstico de estas debe ser clínico y no microbiológico.1,2 Los estudios microbiológicos se reservan para casos con particularidades de gravedad, la existencia de microorganismos poco comunes o la presencia de una respuesta negativa ante tratamientos antimicrobianos por parte del paciente.2
El médico debe evaluar la necesidad de realizar estudios microbiológicos o histológicos, según sea el caso. Un diagnóstico adecuado requiere primeramente valorar la profundidad de la lesión, descartar la presencia de necrosis asociada o signos de afectación sistémica y evaluar los factores de riesgo de una evolución negativa.1
Tratamiento para infecciones cutáneas
Generalmente, se debe administrar un antibiótico que cubra las bacterias S. aureus y S. pyogenes. Ahora bien, el uso de antibióticos en el tratamiento dependerá según el tipo de infección que se esté tratando. Por consiguiente, para el tratamiento de infecciones cutáneas se recomienda administrar los antibióticos de menor espectro y de características farmacocinéticas.1
En caso de infecciones superficiales se recomienda usar antibiótico tópico como ácido fusídico, mupirocina o retapamulina. En una población de recién nacidos y lactantes administrar antibióticos con cobertura para enterobacterias es lo aconsejable, por ejemplo, cefazolina o cloxacilina + gentamicina o cefotaxima. En aquellos casos de infección grave por la bacteria SAMR-C se considera el uso de antibióticos como vancomicina o linezolid, mientras que en infecciones invasivas por S. pyogenes se recomienda la combinación de ß-lactámico y clindamicina como tratamiento.1
¿Qué antibióticos se administran en infecciones de piel?
Según la guía para el diagnóstico y manejo de infecciones de piel y tejidos blandos de la Sociedad de Enfermedades Infecciosas de América, el tratamiento antimicrobiano, antibiótico y tópico para algunas de las infecciones cutáneas más comunes son:
Infección: Impétigo (Estafilicocos y Estreptococos)
.webp?width=640&height=525&name=Infecci%C3%B3n-%20Imp%C3%A9tigo%20(Estafilicocos%20y%20Estreptococos).webp) Imagen tomada de: https://www.msdmanuals.com/es/hogar/trastornos-de-la-piel/infecciones-bacterianas-de-la-piel/impétigo-y-ectima
Imagen tomada de: https://www.msdmanuals.com/es/hogar/trastornos-de-la-piel/infecciones-bacterianas-de-la-piel/impétigo-y-ectima
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Impétigo (Estafilicocos y Estreptococos) |
Dicloxacilina 250 mg, 4 veces al día, VO, durante 7 días.3,5 |
Mupirocina En crema, 3 veces al día durante 7 días.6 |
- Evaluación clínica.6 -En pacientes con impétigo recurrente deben realizarse cultivos de muestras en la nariz.6 |
|
Cefalexina 250 mg, 4 veces al día, VO, durante 7 días.3,5 |
|||
|
Clindamicina 300- 400 mg, 4 veces al día, VO, durante 7 días.3,5 |
Retapamulina Ungüento, 2 veces al día durante 5 días.6 | ||
|
Eritromicina 250 mg, 4 veces al día, VO, durante 7 días.3,5 |
|||
| Amoxicilina-ácido clavulánico 875/125 mg, 4 veces al día, VO, durante 7 días.3,5 |
Ozenoxacina En crema al 1 % aplicada cada 12 horas durante 5 días.6 |
||
|
Cefpodoxime 400 mg/día cada 12 h VO, durante 7 a 14 días.11,12 |
Infección: Infecciones SARM
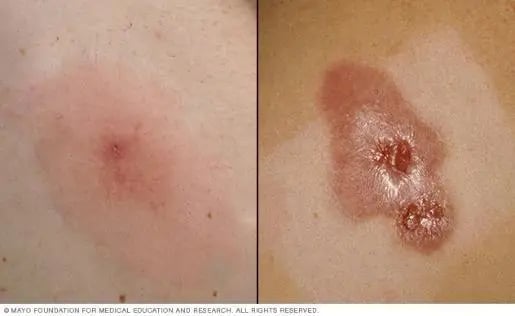 Imagen tomada de: https://www.mayoclinic.org/es/diseases-conditions/mrsa/symptoms-causes/syc-20375336
Imagen tomada de: https://www.mayoclinic.org/es/diseases-conditions/mrsa/symptoms-causes/syc-20375336
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Infecciones SARM |
Vancomicina 30 mg en 2 dosis divididas, cada 12 h, IV.3 |
Las infecciones más comunes son las que afectan el tejido cutáneo y subcutáneo, las infecciones de herida quirúrgica, bacteriemia, neumonía, osteomielitis, artritis. La multirresistencia es un factor clave.10 | |
|
Linezolid 600 mg cada 12 h, IV o 600 mg dos veces al día VO.3 |
|||
|
Clindamicina 600 mg cada 6-8 h IV.3 |
|||
|
Daptomicina 4 mg/kg cada 24 h, IV.3 |
|||
|
Ceftarolina 600 mg dos veces al día, IV.3 |
Infección: Foliculitis/ Hidrosadentis
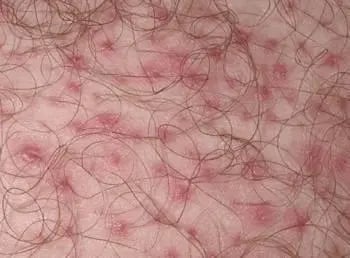 Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos-dermatológicos/infecciones-bacterianas-de-la-piel/foliculitis
Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos-dermatológicos/infecciones-bacterianas-de-la-piel/foliculitis
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Foliculitis/ Hidrosadentis |
Clindamicina y rifampicina 300 mg, cada 12 h, durante 0 semanas.6 |
Clindamicina Al 1 % en loción o en gel, 2 veces al día durante 7 a 10 días.6 |
-Evaluación clínica. El primer hallazgo de folicuitis en la piel es una pústula o una inflamación perifocular.6 |
Infección: Celulitis (Antibióticos sistémicos)
.webp?width=660&height=437&name=Infecci%C3%B3n-%20Celulitis%20(Antibi%C3%B3ticos%20sist%C3%A9micos).webp) Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos-dermatológicos/infecciones-bacterianas-de-la-piel/celulitis
Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos-dermatológicos/infecciones-bacterianas-de-la-piel/celulitis
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Celulitis (Antibióticos sistémicos)4 |
Celulitis no purulenta - Penicilina 8-12 millones de unidades al día dividida cada 6 horas.4 - Dicloxacilina 250 mg, 4 veces al día. No menos de una semana.6 - Cefalexina 500 mg, 4 veces al día. No menos de una semana. - Cefpodoxime 400 mg/día cada 12 h VO, durante 7 a 14 días.11,12 |
- Examen - Hemocultivo - Cultivo de tejidos.6 |
|
|
Pacientes que no adhieran a regímenes con mucha dosis diaria: - Levofloxacina 500 mg, una vez al día, VO.6 - Moxifloxacina 400 mg, una vez al día, VO.6 |
|||
|
Celulitis purulenta Tratamiento empírico con: - Trimetoprima o sulfametoxazol 160 mg de TMP u 800 mg de SMX, 2 veces al día VO.6 - Clindamicina 300 a 450 mg, 3 veces al día VO.6 - Doxiciclina 100 mg, |
¿Se puede utilizar el mismo antibiótico para diferentes infecciones?, si quieres darle respuesta a esta pregunta te invitamos a leer: Tratamiento antibiótico ¿cómo se modifica correctamente?.
Infección: Absceso cutáneo
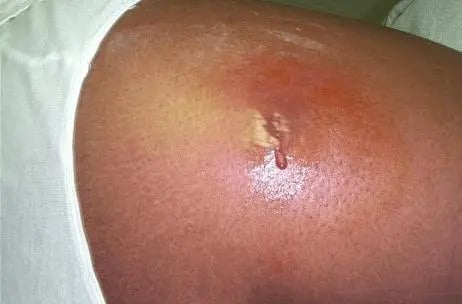 Imagen tomada de: https://firstderm.com/es/abscesos-cutaneos/
Imagen tomada de: https://firstderm.com/es/abscesos-cutaneos/
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Absceso cutáneo |
Amoxicilina-ácido clavulánico 7-10 días, vía VO/IV.6 |
|
- Examen. - Cultivo para identificar MRSA.6 |
|
Clindamicina 7- 10 días, vía VO/IV.6 |
|||
|
Cefpodoxime 400 mg/día cada 12 h VO, durante 7 a 14 días.11,12 |
Infección: Erisipela
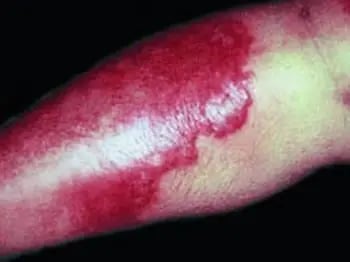 Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos-dermatológicos/infecciones-bacterianas-de-la-piel/erisipela?query=ERISIPELA
Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos-dermatológicos/infecciones-bacterianas-de-la-piel/erisipela?query=ERISIPELA
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Erisipela (Tratamiento de primera línea) |
Penicilina 500 mg, 4 veces al día, VO. Durante 2 semanas.6 |
|
- Evaluación clínica. - Hemocultivo.6 |
|
Dicloxacilina 500 mg cada 6h VO. Durante 5-7 días.5 |
|||
|
Amoxocilina 500 mg cada 8h VO. Durante 5-7 días.5 |
|||
|
Eritromicina 250 mg cada 6h VO. Durante 5-7 días.5 |
Infección: Forúnculo
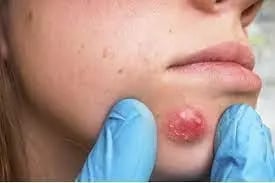 Imagen tomada de: https://www.sanatorioallende.com/notas/forunculos-que-son-y-como-tratarlos/
Imagen tomada de: https://www.sanatorioallende.com/notas/forunculos-que-son-y-como-tratarlos/
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Forúnculo |
Trimetoprima (TMP) 160 mg 2 veces al día, durante 5 a 10 días.6 |
|
- Evaluación clínica - Cultivo de la lesión.6 |
|
Clindamicina 300 a 600 mg, cada 6 a 8h, durante 5 a 10 días.6 |
|||
|
Doxiciclina 100 mg, cada 12h. Durante 5 a 10 días.6 |
|||
|
Cefpodoxime 400 mg/día cada 12 h VO, durante 7 a 14 días.11,12 |
Infección: Ectima
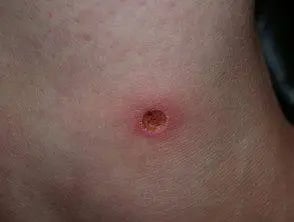 Imagen tomada de: https://doctorhoogstra.com/wiki/ectima/
Imagen tomada de: https://doctorhoogstra.com/wiki/ectima/
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Ectima |
Dicloxacilina 250 a 500 mg, cada 6h V, durante 5 a 7 días.7 |
- Fomentos con sulfato de cobre al 1 por 1000.7 - Pomada de yodoclorohidroxiquinoleí na al 1 a 3 % 7
|
- Evaluación clínica, se confirma con Gram y cultivo de frotis de úlcera.6 |
|
Amoxocilina con ácido clavulánico 250 a 500 mg cada 6h.7 |
|||
|
Azitromicina 500 mg durante 3 días.7 |
|||
|
Clindamicina 15 mg al día, divididos cada 8h. |
Infección: Tiñas o dermatofitosis
Tiña de la barba
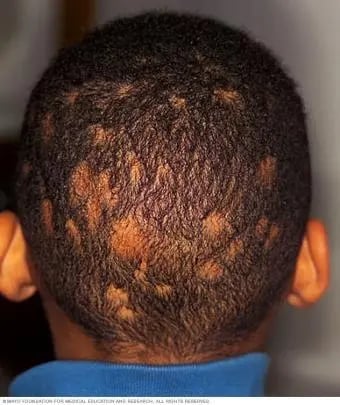 Imagen tomada de: https://www.mayoclinic.org/es/diseases-conditions/ringworm-scalp/symptoms-causes/syc-20354918es/diseases-conditions/ringworm-scalp/symptoms-causes/syc-20354918
Imagen tomada de: https://www.mayoclinic.org/es/diseases-conditions/ringworm-scalp/symptoms-causes/syc-20354918es/diseases-conditions/ringworm-scalp/symptoms-causes/syc-20354918
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
|
Tiña de la barba Tinea Capitis |
Griseofulvina 0,5-1g al día, durante 6-8 semanas.6 |
Champú de sulfato de selenio más tratamiento oral.8
|
- Diagnóstico diferencial: dermatitis seborreica, atópica, psoriasis, foliculitis bacteriana, acné, rosácea.8 - El diagnóstico de la tiña de la barba es identificando pápulas y pústulas de base folicular en el área de la barba.6 |
|
Itraconazol 200 mg, una vez al día durante 5 semanas.8 |
|||
|
Terbinafina 250 mg, una vez al día VO, durante 2 a 4 semanas.6 |
Tiña corporis
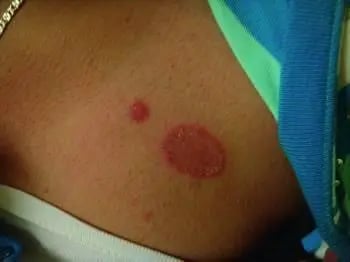 Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos-dermatológicos/infecciones-micóticas-cutáneas/tinea-corporis-tiña-corporal?query=tiñas
Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos-dermatológicos/infecciones-micóticas-cutáneas/tinea-corporis-tiña-corporal?query=tiñas
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
|
Tiña corporis Tiña crural |
Terbinafina 250 mg al día VO, durante 1-2 semanas.8 |
Imidazol, ciclopirox, naftinina o terbinafina en crema, en loción o gel, 2 veces al día durante 7- 10 días.6
|
- Evaluación clínica. - Diagnóstico diferencial: dermatitis de contacto, atópica, psoriarisis, eccema numular.8 |
|
Itraconazol 100 mg al día VO, durante 1 semana.8 |
|||
|
Fluconazol 150 mg semanal, durante 1-2 semanas. |
Tiña del pie
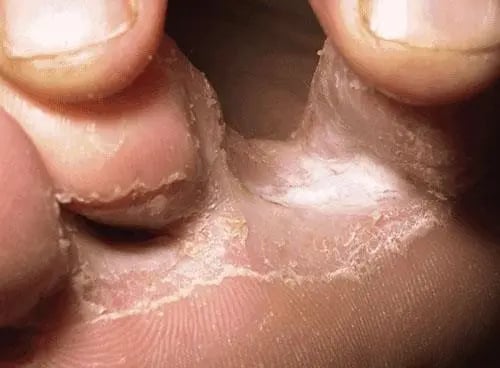 Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos- dermatológicos/infecciones-micóticas- cutáneas/tiña-del-pie-pie-de-atleta
Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos- dermatológicos/infecciones-micóticas- cutáneas/tiña-del-pie-pie-de-atleta
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
|
Tiña del pie |
Terbinafina 250 mg al día VO, durante 1-2 semanas.8 |
- Imidazólicos cada 12h, durante 3-4 semanas.8 - Terbanifina cada 12h, durante 3-4 semanas.8
|
Diagnóstico diferencial: eccema irritativo, psoriasis, dishidrosis, dermatitis de contacto.8 |
|
Fluconazol 150 mg semanal, durante 2-4 semanas.8 |
|||
|
Itraconazol 100 mg al día VO, durante 1 semana.8 |
Onicomicosis
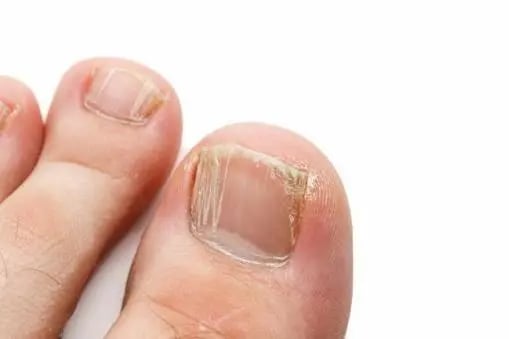 Imagen tomada de: https://mejorconsalud.as.com/la-onicomicosis-una-infeccion-frecuente/
Imagen tomada de: https://mejorconsalud.as.com/la-onicomicosis-una-infeccion-frecuente/
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
|
Onicomicosis |
Terbinafina 250 mg al día, durante 6 a 12 semanas.8 |
- Tioconidazol al 28 %, 1 o 2 veces a la semana.8 - Amorolfina al 5 %, 1 o 2 veces a la semana.8 - Ciclopiroxolamina al 8 %, una vez al día.8 * El tratamiento dura 6 meses para onicomicosis en manos y de 9 a 12 meses en pies.
|
Infección bacteriana, psoriasis, onicogrifosis, traumatismo.8 |
|
Fluconazol 150 mg/ semana/ VO durante 3 a 6 meses.8 |
INFECCIONES DERMATOLÓGICAS AUTOINMUNES
Infección: Pénfigo
 Imagen tomada de: https://medlineplus.gov/spanish/ency/esp_imagepages/2459.htm
Imagen tomada de: https://medlineplus.gov/spanish/ency/esp_imagepages/2459.htm
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Pénfigo |
Tetraciclina 500 mg VO, 4 veces al día.6 |
Corticosteroides tópicos
|
Se diagnostica mediante biopsia de piel e inmunofluorescencia. |
|
Doxiciclina 100 mg, 2 veces al día VO.6 |
|||
|
Nicotinamida 500 mg, 3 veces al día VO.6 |
Infección: Penfigoide bulloso o ampolloso
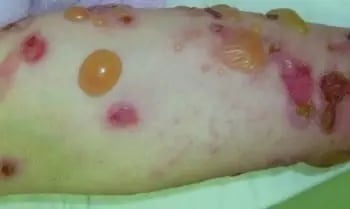 Imagen tomada de: https://www.msdmanuals.com/es/hogar/trastornos-de-la-piel/enfermedades-ampollosas/penfigoide-ampolloso
Imagen tomada de: https://www.msdmanuals.com/es/hogar/trastornos-de-la-piel/enfermedades-ampollosas/penfigoide-ampolloso
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Penfigoide bulloso o ampolloso |
Prednisona 60 a 80 mg, una vez al día VO.6 |
Crema de clobetasol al 0,05 %
|
- Biopsia de piel y títulos de IgG. - Si se desarrollan ampollas se debe diferencias del pénfigo.6 |
Recomienda el mejor antibiótico para cada infección, te invitamos a leer: Tratamiento antibiótico ¿cómo se modifica correctamente?.
Infección: Dermatitis herpetiforme
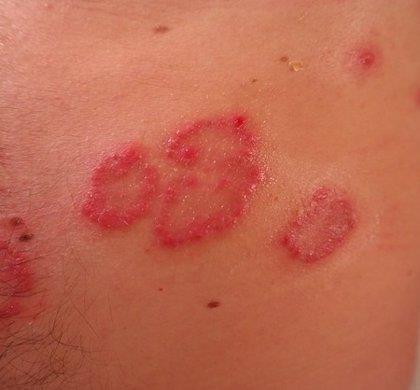 Imagen tomada de: https://www.infosalus.com/estetica/noticia-dermatitis-herpetiforme-20151023132818.html
Imagen tomada de: https://www.infosalus.com/estetica/noticia-dermatitis-herpetiforme-20151023132818.html
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Dermatitis herpetiforme |
Dapsona 25 a 50 mg, una vez al día VO. Durante 1 a 3 días.6 |
Crema de clobetasol al 0,05 %
|
- Biopsia de piel e inmunofluorescencia directa - Marcadores serológicos. - Marcadores serológicos (anticuerpo IgA anti- transglutaminasa tisular, el anticuerpo IgA anti- transglutaminasa epidérmica, y el anticuerpo IgA anti- endomisial) pueden ayudar a confirmar el diagnóstico.6
|
|
Sulfapiridina 500 mg, 3 veces al día VO.6 |
Infección: Vitiligo
 Imagen tomada de: https://doctorhoogstra.com/wiki/enfermedades-autoinmunes-en-dermatologia/
Imagen tomada de: https://doctorhoogstra.com/wiki/enfermedades-autoinmunes-en-dermatologia/
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Vitiligo |
|
- Betametasona 17 valerato al 0,1 %, dos veces al día, durante máximo 6 meses (usar en el rostro)9 - Clobetasol propionato al 0,05 %, dos veces al día, durante máximo 6 meses (en el cuerpo)9 - PUVA tópico más radiación con luz UVA. 8-MOP al 0,1 %, durante 30 minutos antes de la exposición a la luz UVA (terapia recomendada en pacientes con vitíligo limitado)9 - Solución de kellina al 3 % en gel de carbopol o leche fluida, aplicar 30 minutos antes de exponerse al sol 3 veces a la semana (tratamiento para vitíligo moderado)9
|
- Evaluación clínica. Diagnóstico diferencial incluye hipopigmentación posinflamatoria, piebaldismo, morfea, lepra.6
|
Infección: Epidermólisis ampollosa
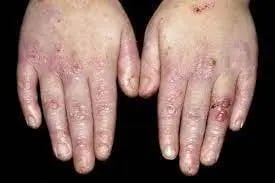 Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos-dermatológicos/enfermedades-ampollosas/epidermólisis-ampollosa
Imagen tomada de: https://www.msdmanuals.com/es/professional/trastornos-dermatológicos/enfermedades-ampollosas/epidermólisis-ampollosa
| Infección |
Antibiótico y dosis (Terapia oral) |
Tratamiento tópico | Criterios diagnósticos |
| Epidermólisis ampollosa |
Por el momento no existe un tratamiento definitivo para la cura de la Epidermólisis Ampollosa (EA). El tratamiento dependerá de la gravedad de las lesiones de cada paciente. El tratamiento de la EA es sintomático, se necesita especialización de diversas áreas para enfermedades crónicas.6
|
- Biopsia y pruebas de inmunofluorescencia.6 - Análisis de mutaciones de los genes.6 El diagnóstico diferencial incluye ampollas de fricción y epidermólisis ampollosa adquirida.
|
|
*SARM: Staphylococcus aureus resistente a meticilina.
En síntesis, las infecciones de piel y tejidos blandos forman parte de un alto porcentaje de las consultas en salud, infecciones que dependen en ocasiones de diversos factores desde higiénicos, ambientales, así como factores de riesgo asociados al paciente. Por tal motivo, se debe remarcar especial importancia en realizar un análisis clínico detallado o en dado caso un estudio microbiológico por parte del médico para su adecuado diagnóstico y tratamiento oportuno, ya que este último es influyente en la correcta evolución de los pacientes.
Ahora le preguntamos, ¿cuáles son las bacterias más resistentes a los antibióticos y cómo lo han conseguido? ¿Cuáles son los parámetros farmacológicos para el uso de los antibióticos?, las respuestas a este muchas otras preguntas te las damos en la conferencia: Resistencia bacteriana: entenderla y prevenirla.
Referencias
1. Saavedra-Lozano J, Santos-Sebastián M, González F, Hernández Sampelayo T, Navarro Gómez M. Infecciones bacterianas de la piel y tejidos blandos [Internet]. España: Asociación Española de Pediatría; Enero de 2012 [citado el 27 de enero de 2022]; Disponible en: https://www.aeped.es/sites/default/files/documentos/17_infecciones_piel.pdf2. Burillo A, Moreno A, Salas C. Diagnostico microbiológico de las infecciones de piel y tejidos blandos. Servicio de Microbiología Clínica [Internet]. Noviembre de 2007 [citado el 28 de enero de 2022];25(9):579-586. Disponible en: https://www.elsevier.es/es-revista-enfermedades-infecciosas- microbiologia-clinica-28-articulo-diagnostico-microbiologico-infecciones-piel- tejidos-13111185
3. Stevens DL, Bisno AL, Chambers HF, Patchen E, Goldstein AJ, Gorbach SL, et al. Practice guidelines for the diagnosis and management of skin and soft-tissue infections: 2014 update by the Infectious Diseases Society of America. Clin Infect Dis. 2014;59:147-59
4. Pasternack MS, Swartz MN. Cellulitis, necrotizing fasciitis, and subcutaneous tissue infections. En: Mandell, Douglas, and Bennett´s principles and practice of infectious diseases. 8th ed. Philadelphia: Elsevier;2015. p.1194-215
5. Muriel C, Santos J, Sánchez-Montero FJ. Farmacología de los analgésicos no opiáceos (AINEs) [Internet]. Salamanca: Máster del Dolor; 2012 [citado el 24 d
marzo de 2022]. Ramírez N, Vergara G. Guía de manejo de infecciones de piel y tejidos blandos E.S.E. [Internet]. Colombia: Salud Pereira; 2012 [citado el 27 de febrero de 2022]. Disponible en: https://www.saludpereira.gov.co/medios/Manual.pdf
6. Dhar AD. Trastornos Dermatológicos [Internet]. EE. UU: MSD; 2022 [citado el 27 de febrero de 2022]. Disponible en: https://www.msdmanuals.com/es/professional/trastornos- dermatol%C3%B3gicos/infecciones-bacterianas-de-la-piel
7. Guzmán R. Ectima. Dermatología. Atlas, diagnóstico y tratamiento [Internet]. España: Mc Graw Hill; 2015 [citado el 27 de febrero de 2022]. Disponible en: https://accessmedicina.mhmedical.com/content.aspx?bookid=1538§ioni d=102306005#:~:text=Por%20v%C3%ADa%20sist%C3%A9mica%20se%2 0usan,a%2060%20mg%2Fkg
.8. Pagán M, Clols T, Cruells E. Tratamiento de las infecciones dermatológicas en Atención Primaria [Internet]. España: CAMFiC; Enero de 2011[citado el 27 de febrero de 2022]. Disponible en: http://gestor.camfic.cat/Uploads/ITEM_1129_EBLOG_2260.pdf
9. Pimentel C, Puig L, Alomar A. Vitíligo. Despigmentación cutánea. Servicio de Dermatología [Internet]. Abril de 2002. [citado el 27 de febrero de 2022];16(4):61-68. Disponible en: https://www.elsevier.es/es-revista- farmacia-profesional-3-articulo-vitiligo-despigmentacion-cutanea- 13028922#:~:text=El%20PUVA%20t%C3%B3pico%20es%20una,exponers e%20a%20la%20luz%20UVA
10. Camarena J, Sánchez R. Infección por Staphylococcus aureus resistente a la meticilina [Internet]. España: Control de Calidad SEIMC; [citado el 27 de febrero de 2022]. Disponible en: https://seimc.org/contenidos/ccs/revisionestematicas/bacteriologia/sarm.pdf
11. Fulton B, Perry CM. Cefpodoxime proxetil: a review of its use in the management of bacterial infections in paediatric patients. Paediatr Drugs. 2001;3(2):137-58.
12. Drugs.com. Cefpodoxime dosage [Internet]. Abril 28 de 2021. [citado el 9 de junio de 2022] Disponible en: https://www.drugs.com/dosage/cefpodoxime.html#Usual_Adult_Dose_for_S kin_or_Soft_Tissue_Infection
.png?width=200&height=63&name=Logo%20Legrand%20NUEVO%20(png).png)

.jpeg?width=369&height=250&name=Antibioticos%20(2).jpeg)
.webp?width=369&height=250&name=Infecciones%20del%20tracto%20urinario%20(1).webp)
.webp?width=369&height=250&name=AdobeStock_610225313%20(1).webp)